Pensare che la Psoriasi sia solo un problema estetico è riduttivo e semplicistico così come pensare che nascondendo le macchie sotto i vestiti il problema non esista.
Le manifestazioni cutanee della Psoriasi, che come vedremo possono avere molteplici aspetti, sono solo la manifestazioni visibile di un processo infiammatorio cronico e sistemico che può interessare anche gli organi interni e la loro corretta funzionalità.
Proprio per questo oggi si parla sempre più di comorbidità della Psoriasi, ovvero della Psoriasi associata ad altre malattie, soprattutto cardiovascolari ma anche metaboliche quali il diabete.
Curare la Psoriasi quindi non significa trattare solo le macchie presenti sulla pelle ma interferire e gestire l’infiammazione cronica sistemica interna alla persona che potrebbe essere la causa ad esempio dell’insorgenza di infarti e diabete.
L’argomento è complesso e sarà snocciolato partendo dall’inizio.
INDICE ARTICOLO
- Cosa è la Psoriasi?
- Quali sono le cause della Psoriasi?
- Chi soffre di Psoriasi?
- Quando si manifesta la Psoriasi?
- La Psoriasi è una malattia genetica?
- Psoriasi: si guarisce?
- Come si valuta la gravità della Psoriasi?
- Quanti tipi di Psoriasi esistono?
- Qual è la causa della Psoriasi?
- Alterazioni morfologiche, biochimiche e funzionali a carico dei Cheratinociti:
- Alterazioni morfologiche, biochimiche e funzionali a carico delle Cellule di Langerhans (CL) e Cellule dendritiche CD1-DR+:
- Alterazioni morfologiche, biochimiche e funzionali a carico delle Cellule Endoteliali:
- Alterazioni morfologiche, biochimiche e funzionali a carico dei Polimorfonucleati:
- Alterazioni morfologiche, biochimiche e funzionali a carico dei Fibroblasti:
- Alterazioni morfologiche, biochimiche e funzionali a carico dei Linfociti:
- Quali sono le Citochine implicate nella Psoriasi?
- Quali sono i motivi per cui si manifesta la Psoriasi?
- Perché e quando la Psoriasi peggiora e non migliora?
- Quali sono i sintomi della Psoriasi?
- Come si manifesta la Psoriasi?
- Quanti tipi di Psoriasi esistono?
- Psoriasi Volgare: come si manifesta
- Psoriasi palmo-plantare: come riconoscerla
- La Psoriasi del volto: come appare
- La Psoriasi Eruttiva: cosa è
- Psoriasi Intertriginosa o Psoriasi Invertita: come si manifesta
- Psoriasi Eritrodermica: come appare
- Psoriasi pustolosa: come sono le pustole
- Psoriasi delle mucose: come si presenta
- Psoriasi ungueale: quali sono le alterazioni delle unghie
- Psoriasi Artropatica o Artropatia Psoriasica: quando la Psoriasi si associa a dolori alle articolazioni
- Psoriasi del Bambino: come si presenta e perché
- Comorbidità della Poriasi: cosa significa
- Quali sono le complicanze della Psoriasi
- Diagnosi differenziale della Psoriasi: quali sono le altre malattie che possono appare simili alla Psoriasi
- Sifilodermi secondari psoriasiformi
- Eczematidi Psoriasiformi
- Dermatite seborroica del cuoio capelluto
- Pitiriasi Lichenoide cronica (Parapsoriasi guttata)
- Pitiriasi rosea di Gibert
- Pitiriasi rubra pilaris
- Acrocheratosi psoriasiforme paraneoplastica
- Intertrigini
- Lichen Striatus
- Nevo epidermico verrucoso infiammatorio lineare
- Artrite reumatoide – Spondilite Anchilosante
- Psoriasi: quali esami del sangue eseguire?
- La terapia della Psoriasi: quali sono le cure
- Conclusioni
Cosa è la Psoriasi?
La Psoriasi viene definita come una Dermatosi eritemato-squamosa, ovvero una manifestazione cutanea caratterizzata dalla comparsa di macchie e/o placche arrossate e ricoperte di croste spesse, generalmente di colore biancastro.
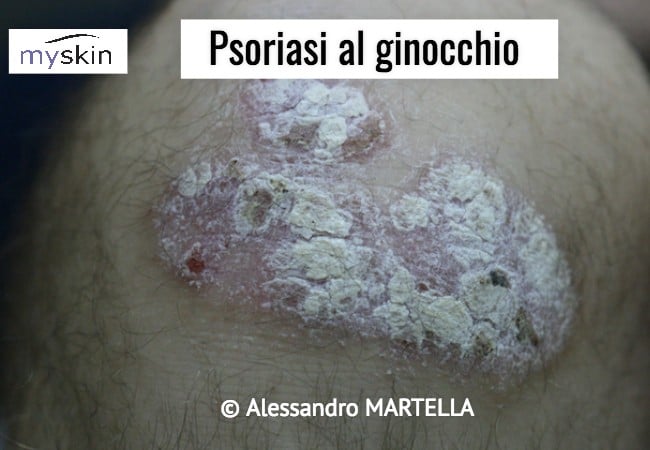
Anticipo fin da ora che la Psoriasi, ovvero alcune forme della malattia si possono manifestare in maniera differente come vedremo.
Quali sono le cause della Psoriasi?
Nella Psoriasi è presente una replicazione delle cellule epidermiche (cheratinociti) che è accelerata.
Più esattamente è presente:
- Iperproliferazione dei cheratinociti
- Rallentamento del processo di cheratinizzazione
- infiltrazione a livello dell’epidermide dei linfociti T, in particolar modo del linfociti TH1
Iperproliferazione dei cheratinociti
E’ stato dimostrato che i cheratinociti della Psoriasi hanno un ritmo mitotico 8 volte maggiore rispetto a quello delle cellule normali tanto che sono in grado dallo strato basale dell’epidermide di raggiungere lo strato esterno in soli 4 giorni rispetto ai 28 delle cellule normali.
Inoltre, la quota di cellule in attiva riproduzione rispetto allo strato germinativo varia dal 60 al 100%. In altre, parole una percentuale dal 60 al 100% dei cheratinociti presenti allo strato basale è in attiva replicazione.

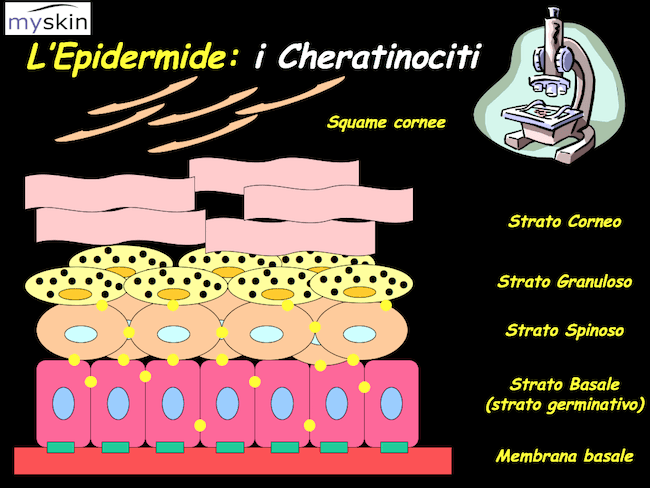
A tutto ciò, va aggiunto che nella Psoriasi è presente un aumento della quota delle cellule germinative che può variare da 27.000 a 52.000 cell./mm2
Rallentamento del processo di cheratinizzazione
Se da un lato è presente un’accelerazione della fase replicativa delle cellule dall’altra si assiste ad un rallentamento della loro differenziazione. Normalmente la cellula germinale dello strato basale mentre si replica e migra verso lo strato più esterno, verso l’epidermide, si differenzia, ovvero cambia morfologia e funzione, fino a diventare un corneocita.
Nella Psoriasi manca tale differenziazione e le cellule è come se fossero in un loop: da un lato si replicano velocemente e ma dall’altro non sono in grado di completare il loro processo di “maturazione” fino a quello di corneocita.

Infiltrazione epidermica dei linfociti TH1
A tutto ciò va aggiunto la presenza dell’infiammazione, caratterizzata a livello epidermico dall’infiltrazione dei linfociti T che concorrono a mantenere l’infiammazione cutanea.
Chi soffre di Psoriasi?
Dopo la Dermatite, la Psoriasi è la malattia cutanea più frequente. Le persone che ne soffrono (prevalenza) rappresenterebbero una percentuale variabile dal 1,4 al 5% circa. Solo in Italia si pensa che siano circa il 2-5% le persone che soffrono di Psoriasi. Non è escluso che tali percentuali siano in realtà sottostimate perché potrebbero essere in tanti coloro che pur soffrendone non consultano un dermatologo e ricorrono al fai da te oppure non si curano affatto.
La Psoriasi può manifestarsi sia nell’uomo sia nella donna anche se il sesso femminile sembrerebbe manifestare prima la malattia. Invece, nel mondo si è visto che esistono delle differenze sostanziali tra le diverse razze:
- i Norvegesi sono poco interessati dalla malattia
- I Paesi del Nord Europa soffrirebbero di Psoriasi di più rispetto a quelli del Sud Europa
- I Mongoli sono più colpiti rispetto agli Africani
- In Usa gli americano bianchi sarebbero più colpiti rispetto ai loro connazionali di colore.
Quando si manifesta la Psoriasi?
La Psoriasi generalmente insorge entro la terza decade mentre nei bambini compare tra i 5 e i 12 anni di vita, spesso in modo eruttivo dopo una tonsillite streptococcica o una vaccinazione.
La Psoriasi è una malattia genetica?
Di solito per malattia genetica, in senso stretto, si intende una malattia che è presente sia nel genitore sia nel figlio/a.
Nel caso della Psoriasi è più corretto il termine familiarità che invece si riferisce al rischio e alla predisposizione che uno dei membri della famiglia ha di manifestare la malattia se già un altro dei componenti ne soffre.
Come potete intuire anche nella familiarità è presente il fattore genetico ma la differenza con la definizione di malattia genetica è sottile.

Nei casi in cui i genitori non hanno la Psoriasi ma è presente un’anamnesi positiva, ovvero ne soffrono o ne hanno sofferto i nonni, esiste la possibilità pari all’8% che il figlio/a manifesti la Psoriasi.
Infine, quando la Psoriasi si manifesta nei gemelli, è stato dimostrato che nel 65% dei casi sono omozigoti e nel 35% dizigoti.
La modalità di trasmissione più accreditata è quella autosomica dominante, a ridotta penetranza o con eredità multifattoriale, poligenica.
La penetranza della Psoriasi dipenderebbe dal sesso dei genitore malato. Se a soffrire di Psoriasi è il padre, la probabilità che la prole sia affetta è significativamente superiore di quando lo è la madre.
Psoriasi: si guarisce?
La Psoriasi è una malattia cronica che perdura nel tempo alternando fasi di recrudescenza e di remissione, in alcuni soggetti anche indipendentemente dalla terapia.
L’alternanza della fase acuta con quella di remissione si verifica nel 17-55% dei pazienti con Psoriasi.
Durante la fase di remissione, che può durare da pochi mesi ad anni sulla pelle non sono presenti manifestazioni tipiche della Psoriasi.
Data la cronicità della patologia il paziente rischia di non rivolgersi al dermatologo e di non ricorrere al fai da te utilizzando magari per anni gli stessi farmaci prescritti la prima volta dallo specialista oppure ai rimedi naturali.
In questi casi il paziente con Psoriasi rischia di non essere gestito secondo le linee guida.
Ricordo ancora una volta che la Psoriasi non è una malattia estetica e che la cura mira sostanzialmente al trattamento all’infiammazione cronica sistemica che interessa la cute ma anche gli organi interni.
Come si valuta la gravità della Psoriasi?
La Psoriasi è una malattia che può essere localizzata o diffusa su tutto il corpo e per valutare la sua gravità da un punto di vista oggettivo si usa il protocollo PASI (Psoriasis Area Severity Index) Mentre per valutare l’impatto della Psoriasi sulla qualità di vita della persona si usano dei questionari e noi di Myskin abbiamo ideato il sistema GRAVE. In Psoriasi: quanto è grave? il PASI e il GRAVE di Myskin puoi trovare i dettagli di entrambi i sistemi.
Quanti tipi di Psoriasi esistono?
A questa domanda si può rispondere in due modi:
- esistono diverse varianti cliniche della Psoriasi come vedremo in dettaglio successivamente
- esiste la Psoriasi di tipo I e la Psoriasi di tipo II.
Quest’ultima distinzione è puramente didattica e serve per distinguere la forma che compare prima dei 40 anni (tipo I) da quella che compare dopo i 60 anni
- La Psoriasi di tipo I è quella dei soggetti giovani con un picco di incidenza tra i 16-20 anni. Spesso è presente familiarità ed ha una forte associazione con l’alterazione genetica CW-6 e il DR-7
- La Psoriasi di tipo II, invece, che si manifesta per la prima volta nell’adulto ha una bassa familiarità, così come una bassa espressione del DR-7
Qual è la causa della Psoriasi?
La Psoriasi è una malattia multifattoriale in cui fattori genetici, ambientali e individuali concorrono insieme.
Il primo movens, ovvero l’elemento scatenante iniziale della malattia non è ancora noto. E’ evidente che nella Psoriasi è presente un ispessimento dell’epidermide associata ad un’infiammazione che si localizza a livello della barriera dermo-epidermica, fenomeni che sarebbero la conseguenza dell’interazione, per contatto diretto o tramite citochine, di diverse cellule quali i Cheratinociti, i Dendrociti, i Fibroblasti, i Linfociti TH1, le Cellule polimorfonucleate, Cellule di Langerhans, ecc..
Da un punto di vista genetico sono stati fatti diversi studi interessanti sulla Psoriasi che alcuni ipotizzano che ci possa essere un’aumentata espressione del proto-oncogene c-ras o una mutazione del gene p53.
A queste andrebbero sommate alterazioni quantitative e/o qualitative a carico dei Cheratinociti, delle cellule presentanti l’antigene (APC), delle cellule endoteliali, dei polimorfonucleati (PMN), dei fibroblasti.
Di seguito, sono riportate in maniera schematicamente tutte le alterazioni, relative alle diverse popolazioni di cellule implicate nella Psoriasi, riguardanti la loro morfologia, funzione e attività.
Se sei interessato solo a conoscere tutti i dettagli puoi procedere con la lettura mentre se desideri solo una visione generale per contestualizzare la malattia è sufficiente lo schema presente per poi passare direttamente al paragrafo successivo: quali citochine sono implicate nella Psoriasi.

Alterazioni morfologiche, biochimiche e funzionali a carico dei Cheratinociti:
- diminuzione dei desmosomi, tonofilamenti e granuli di cheratoialina.
- Presenza di vescicole pinocitotiche lungo la porzione basale delle cellule germinative.
- Presenza di basal-lamina gaps.
- Aumento delle gap-junction.
- Presenza di microvilli più lunghi e di micropliche sulle membrane plasmatiche.
- diminuzione della cheratine differenzianti (Kl/K10)
- aumento delle cheratine iperproliferative (K61K16)
- ritardata sintesi di Filaggrina.
- aumento degli antigeni di proliferazione cellulare (Ki67) e di proteine associate ad un’aumentata proliferazione dei Cheratinociti (Calgranulina A e B, Psoriasina, PA-FABP = psoriasis associate fatty acid binding protein)
- Iper-espressione delle Adesine di membrana
- Alterato pattern di glicosilazione delle proteine di membrana dei Cheratinoici sia della composizione oligosaccaridica (specie fucosio) che delle glicoproteine. Ciò comporterebbe delle anomalie funzionali generalizzate dei recettori di membrana dei Cheratinociti psoriasici.
- Alterata composizione lipidica e proteica dell’envelope corneo con diminuita espressione della Loricrina e della Glicoproteina 40-KD e un aumento del contenuto dell’ Involucrina e delle Poliamine)
- Anomala presenza in sede soprabasale delle sub-unità alfa-3, alfa-6 e beta-1 delle integrine.
- Precoce comparsa dell’ involucrina e dell’enzima transglutaminasi K negli starti soprabasali.
- Modificazione del sistema dei nucleotidi ciclici: diminuzione AMPc/GMPc a causa di un aumento del GMPc e di un calo dell’ AMPc
- Attivazione del sistema del fosfaditil-inositolo: aumento dell’attività della fosfolipasi C e cronica attivazione della protein-kinasi C (dovuto a TGF-alfa/EGFr) e conseguente alterazione della differenziazione cheratinocitaria e di un’aumentata produzione di eicosanoidi.
- Aumento della calmodulina.
- Aumentata attività dell’Ornitina decarbossilasi (ODC), forse dipendente dai bassi livelli intracellulari di AMPc, con conseguenti aumentati livelli di poliamine le quali sono in maniera aspecifica coinvolte in ogni situazione di attiva proliferazione cellulare.
- Aumentata attività dell’attivatore del plasminogeno tissutale (tPA) che potrebbe avere un effetto pro-infiammatorio ed essere coinvolto nella differenziazione dei cheratinociti.
- Alterato metabolismo dell’Acido Arachidonico. In particolare è presente un aumento dell’Acido Arachidonico, dovuto ad un aumento dell’attività della fosfolipasi A2, con una preferenziale deviazione del suo metabolismo verso la via lipoossigenasica e un incremento del leucotriene 134 (LTB4). LTB4, prodotto dai Cheratinociti, dalle Cellule di Langerhans, dai Mastociti, dai Fibroblasti, dalle Cellule Endoteliali e dai Polimorfonucleati è in grado di innescare una serie di azioni: stimolare la proliferazione dei Cheratinoiciti, stimolare la produzione di IL2 da parte dei Linfociti T, richiamare e favorire degranulazione dei Polimorfonucleati e aumentare la permeabilità dei vasi capillari.
Alterazioni morfologiche, biochimiche e funzionali a carico delle Cellule di Langerhans (CL) e Cellule dendritiche CD1-DR+:
- Aumentato numero di Cellule presentanti l’Antigene a livello dell’ infiltrato dermico.
- Aumentata espressione delle molecole d’adesione: ICAM-1 e Beta-2 integrine, importanti per la cooperazione con i Linfociti T.
- Aumentata capacità delle cellule dendritiche CD1-DR+ di presentare l’antigene ai TL e di attivarli funzionalmente in situ.
Alterazioni morfologiche, biochimiche e funzionali a carico delle Cellule Endoteliali:
- Presentano aspetti di attivazione, dipendenti dalle citochine cheratinocitarie, che facilitano la penetrazione di Linfociti T e dei Polimorfonucleati all’interno delle lesioni della Psoriasi.
- Membrana basale pluristratificata dell’ansa venosa capillare con fenestrazioni endoteliali iperespressione di CAMs.
Alterazioni morfologiche, biochimiche e funzionali a carico dei Polimorfonucleati:
- I Polimorfonucleati, aumentati di numero senza specifiche alterazioni funzionali, agirebbero come amplificatori dei fenomeni di flogosi.
Alterazioni morfologiche, biochimiche e funzionali a carico dei Fibroblasti:
- Aumentata sensibilità al PDGF e aumentata capacità proliferativa in grado, si ipotizza, di avere un’azione mitogena, di stimolazione alla replicazione, sui Cheratinociti.
Alterazioni morfologiche, biochimiche e funzionali a carico dei Linfociti:
- Attivazione dei Linfociti T, in particolare dal subset TH1, con produzione di IL2 e INF-gamma, fondamentale per l’induzione e il mantenimento della Psoriasi.
Oltre alle citate alterazioni cellulari, nella Psoriasi è presente una complessa e articolata interazione di Citochine che concorrono, inducono e alimentano la malattia.
Quali sono le Citochine implicate nella Psoriasi?
Se da un lato ci sono diverse popolazioni cellulari che sono implicate nel processo della Psoriasi, come appena descritto, dall’altro ci sono tutta una serie di citochine che regolano e modulano l’infiammazione della malattia. Le varie cellule le potremmo, metaforicamente paragonarle ai diversi strumenti musicali di una grande orchestra mentre le citochine ai suoni emessi da ognuno di essi che permettono lo scambio di informazioni (input) che nella stragrande maggioranza sono di attivazione, proliferazione, stimolazione.
Se desideri conoscere i dettagli di ogni citochina implicata nella Psoriasi continua con la lettura, che ti anticipo è inevitabilmente un po tecnica, mentre se ti interessa avere un’idea di massima della complessità e del numero delle citochine implicate puoi osservare lo schema riportato subito dopo e poi passare al paragrafo: quali sono i motivi per cui si manifesta la Psoriasi.

Sistema TGF-alfa/EGFr e Psoriasi
E’ un sistema di regolazione del normale rinnovo dell’epidermide.
Nella Psoriasi è presente un’attivazione e un’iperproliferazione dell’EGFr, favorita da IL6, TNF-alfa e INF-gamma (dovuta al legame con TGF-alfa, EGF o Amfiregulina) che determina uno stimolo alla proliferazione e alla differenziazione cellulare.
Tuttavia è presente anche una down regulation dell’EGFr, indotta o dalla presenza di INF-gamma o dall’anomalia generalizzata del sistema recettoriale dei cheratinociti.
Invece il TGF-alfa, prodotto dai KC stimolati da IL6, TNF-alfa e INF-gamma, è iperespresso. Il Il sistema TGF-alfa/EGFr è in grado di stimolare l’iperproliferazione e promuovere l’angiogenesi.
TGF-beta: che ha un’azione inibitoria sulla proliferazione cellulare, è scarsamente prodotto dai KC.
Sistema IGF-1 ( o Somatomedina) IGF-Ir (recettore) e Psoriasi
La Somatostatina riduce i livelli plasmatici dell’IGF-I e modula l’espressione del IGF-Ir.
Interleuchina 6 (IL6) e Psoriasi
Prodotta dai Cheratinociti, dalle Cellule Endoteliali, dai Macrofagi e dai Fibroblasti, previa stimolazione da parte di lipopolisaccaridi, ILI, IL6, TNF, GM-CSF, è in grado sia di stimolare la proliferazione dei Cheratinociti e di indurre l’attivazione e la proliferazione dei Linfociti T
Interleuchina 8 (IL8) e Psoriasi
E’ una potente citochina pro-infiammatoria, presente in grandi quantità negli strati più alti dell’epidermide.
E’ prodotta da monociti e macrofagi ma anche Linfociti T, Cellule Endoteliali, Polimorfonucleati, Fibroblasti e Cheratinociti dopo stimolazione da parte di IL-1, TNF-alfa e INF-gamma.
IL 8 prodotta è in grado di richiamare ii Polimorfonucleati e i Linfociti T e di stimolare la proliferazione dei Cheratinoiciti.
TNF-alfa e Psoriasi
Prodotto dai Cheratinociti, ma anche dai macrofagi, i dendrociti e dalle Cellule di Langerhans, la sua espressione è aumentata nella Psoriasi.
Il TNF-alfa prodotto aumenta l’espressione dell’EGFr, stimola la produzione di TGF-alfa e IL8 e induce l’espressione di ICAM-1 nei Cheratinociti in coltura e richiama cellule infiammatorie dal sangue.
GM-CSF e Psoriasi
E’ Sintetizzata da Linfociti T attivati, dai Macrofagi, dalle Cellule Endoteliali e dai Fibroblast e dai Cheratinociti.
Il GM-CSF è in grado di aumentare l’attività funzionale dei Polimorfonucleati e della Cellule di Langerhans amplificando la reazione infiammatoria e immune. Inoltre è in grado di indurre l’iperproliferazione dei Cheratinociti, grazie alla sua azione mitogena.
INF-gamma e Psoriasi
Prodotto dai Linfociti TH1 attivati è iperespresso nella cute con Psoriasi. E’ in grado sia di indurre l’espressione di adesine HLA-DR e ICAM-1 sui Cheratinociti e di stimolare la produzione di TGF-alfa sia di inibire la down-regulation dell’EGFr.
Quali sono i motivi per cui si manifesta la Psoriasi?
Ad oggi ci sono sostanzialmente tre ipotesi:
- Ipotesi immunologica
- Ipotesi neurologia
- Ipotesi endocrina
L’ipotesi immunologica della Psoriasi
Sarebbe un processo immunitario con attivazione dei linfociti T, probabilmente indotta da diverse possibili cause, quali ad esempio
- antigeni classici (batterici o virali) che possiedono epitopi cross-reattivi con componenti proteiche dell’epidermide (cheratine).
- super-antigeni (super-AG). Gli Streptococchi isolati dalla faringe di pazienti con Psoriasi guttata producono il super-Ag SPEC (Streptococcal Pyrogene Exotoxin C), un potente stimolatore dei TL (sia CD4 sia CD8), con TCR di tipoVB2, gli stessi che si ritrovano a livello delle lesioni psoriasiche. I super-Ag streptococcici inoltre sono in grado di indurre l’espressione sui TL periferici di CLA (Cuteneous Lymphocyte Antigen), il quale ha un ruolo fondamentale nell’indurre una migrazione preferenziale dei TL verso la cute.
- attivazione dei TL contro auto-autoantigeni. Tutto ciò sarebbe suggerito dalla esistenza di cloni T linfocitari lesionali autoreattivi diretti contro antigeni minori di molecole FILA autologhe o contro sequenze aminoacidiche che sono comuni ad antigeni batterici (proteina M streptococcica) e cheratine autologhe quali ad esempio K14.
- attivazione T linfocitaria Ag-indipendente. I Cheratinociti verrebbero attivati direttamente da stimoli fisici o chimici o da tossine batteriche o da raggi UV o da neuropeptidi cutanei con rilascio di citochine in grado di indurre l’attivazione dei T.
I Linfociti T attivati rilascerebbero citochine, quali IL3, IL6, IL8, GM-CSF, in grado di stimolare la proliferazione dei Cheratinociti e di aumentare le capacità funzionali delle Cellule presentanti l’antigene.
Nel contempo altri Linfociti T rilascerebbero IL2 e INF-gamma. l’IL2 svolgerebbe un’azione di richiamo e di stimolo proliferativo sui TL stessi, amplificando in questo modo il segnale mentre INF-gamma stimolerebbe l’induzione di CAMs sui Cheratinociti e sulle cellule endoteliali.
I Cheratinociti, invece, sarebbero stimolati a proliferare e a secernere le citochine IL6 e IL8, fattori di crescita, quali il TGF-alfa, e recettori specifici per i fattori di crescita EGFr.
L’iperespressione di CAMs sulle Cellule Endoteliali favorirebbe il richiamo elettivo dal torrente circolatorio di nuovi TL di memoria e di Polimorfonucleati mentre la presenza di CAMs sui Cheratinociti e sulle cellule presentanti l’antigene perpetuerebbe il contatto tra questi due citotipi e i TL, automantenendo in questo modo lo stimolazione reciproca.
Infine la presenza dei fattori chemiotattici LTB4 e IL8 contribuirebbe potentemente al richiamo intraepidermico di Polimorfonucleati.
Questa complessa interazione e reciproca stimolazione cellulare sarebbe responsabile delle manifestazioni cliniche e istologiche della Psoriasi.
L’ipotesi neurologica della Psoriasi
Farber è stato il primo a formularla. Secondo questa ipotesi fattori emotivi, i traumi, farmaci o le infezioni favorirebbero la secrezione di neuropeptidi (NP), in particolare sostanza P (SP), Vasoactive Intestinal Peptide (VIP) e Calcitonin Gene Related Protein (CGRP) da parte dei nervi cutanei sensitivi che favorirebbero la vasodilatazione e la degranulazione dei mastociti.
La sostanza P prodotta attiverebbe i Linfociti T, le Cellule endoteliali, i Cheratinociti e i polimorfonucleati mentre la sostanza VIP indurrebbe l’iperplasia epidermica grazie alla sua azione mitogena sui Cheratinociti.
Ad oggi però non è noto un fattore endogeno capace di iniziare e mantenere la stimolazione delle fibre C sensitive, ovvero manca la prova di un rapporto diretto tra stress psichico e rilascio periferico di NP.
L’ipotesi endocrina della Psoriasi
A causa dell’infiammazione (flogosi) verrebbero liberati peptidi-oppioidi, derivati dalla propiomelanocortina (POMC), e la beta-endorfina.
Lo stress determina un aumento della beta-endorfina, la quale ha fisiologicamente un effetto inibitorio sulle principali funzioni immuni e si ritiene che svolga un ruolo centrale nel mediare gli effetti dello stress sul sistema immune. L’effetto immunosoppressivo della beta-endorfina verrebbe esercitato sia a livello centrale, sia a livello periferico, con meccanismo autocrino-paracrino, a livello delle cellule immuni.
Perché e quando la Psoriasi peggiora e non migliora?
I traumi fanno peggiorare la Psoriasi
Chi soffre di Psoriasi avrà notato che nelle sedi sottoposte a trauma possono comparire le placche della malattia. Questo fenomeno è noto con il nome di isomorfismo reattivo o di Koebner e descrive come nelle sedi sottoposte a microtraumi che raggiungono il derma superficiale, quali ad esempio un’escoriazione, compaiono nell’arco di una-due settimane le manifestazioni tipiche della Psoriasi.
Questo fenomeno è più frequente nella Psoriasi di tipo I, specie se in fase attiva.
Si ipotizza che citochine quali IL6, TNF alfa, proteasi, neuropeptidi indurrebbero un’attivazione delle cellule endoteliali che a sua volta comporterebbe un’attivazione dei linfociti e di conseguenza una reazione infiammatoria.
Oltre al fenomeno di Koebner è stato descritto anche il fenomeno di Koebner inverso che al contrario descrive la scomparsa delle macchie e placche di Psoriasi nelle aree soggette a trauma.
Le infezioni e la Psoriasi
Quando è presente un’infezione o subito dopo la Psoriasi peggiora
Superantigeni microbici attiverebbero popolazioni di linfociti T (TL) e innescherebbero i meccanismi tipici dell’infiammazione della Psoriasi. Questa è una condizione frequente nei bambini ad esempio dopo una tonsillite.
Alcune condizioni ormonali aggravano o migliorano la Psoriasi
Anche se gli studi scientifici sulla correlazione tra lo stato ormonale è la Psoriasi siano pochi, è noto che le influenze ormonali possono contribuire a far peggiorare o a far migliorare la Psoriasi. Ad esempio la Psoriasi tende a migliorare durante la gravidanza oppure a migliorare in fase pre-mestruale, durante l’assunzione di estrogeni o a peggiorare durante la menopausa.
Il sole fa migliorare la Psoriasi ma non sempre
Di solito si dice che chi soffre di Psoriasi migliora con l’esposizione al sole. In realtà non è valido per tutti in quanto ci sono soggetti che al contrario peggiorano. Generalmente sono i soggetti con Psoriasi e pelle chiara.
Lo stress può causare la Psoriasi?
Sì, lo stress può causare la Psoriasi. E’ noto infatti che lo stress nel 75% dei casi può farla peggiorare o favorire le recidive, la ricomparsa della Psoriasi.
Alcuni farmaci possono far peggiorare la Psoriasi
Un aspetto spesso trascurato è il ruolo dei farmaci quotidianamente assunti che possono indurre, scatenare o far peggiorare la Psoriasi.
A mio avviso quando il dermatologo visita un paziente adulto-anziano che per la prima volta si presenta con la Psoriasi è importante indagare quali sono i farmaci assunti perché spesso potrebbero essere loro la causa del problema. Ovviamente non tutti i farmaci possono causare la Psoriasi ma solo alcuni.
Anche se la Psoriasi è una malattia complessa multifattoriale spesso, quando si manifesta nell’adulto, è importante indagare se la malattia non è causata da farmaci assunti quotidianamente.
Farmaci che in alcuni casi magari potrebbero essere assunti per bocca o addirittura topici quali creme da applicare sulla pelle o colliri per gli occhi.
I meccanismi d’azione sono complessi e in alcuni casi il loro ruolo sarebbe anche controverso.
Tuttavia quando un paziente che non ha mai sofferto prima di Psoriasi inizia a manifestarla e sta assumendo uno o più dei farmaci citati di seguito è buona norma, insieme al medico di famiglia del paziente, indagare la fattibilità di sistituirlo con un altro appartenente ad un’altra famiglia.
Così come la presenza della Psoriasi non deve rappresentare a priori una controindicazione all’uso dei farmaci elencati di seguito.
Per una facile comprensione di seguito sono riportati i principi attivi incriminati o le famiglie alle quali appartengono che non devono essere confusi con il nome commerciale del farmaco.
Per capire qual è il principio attivo o la famiglia del tuo farmaco è sufficiente consultare il foglietto illustrativo e consultare la voce relativa a: “composto a base di”, oppure “il principio attivo è” , ” base di..”, “appartiene alla famiglia”
Ecco l’elenco degli principi attivi che possono causare la Psoriasi
- Beta-bloccanti
- INF-alfa
- FANS
- Litio
- Antimalarici
- Calcio antagonisti
- Progesterone
- Tetracicline
- ACE inibitori
- Cortisone (soprattutto se somministrato per via sistemica)
L’alcool e il fumo possono peggiorare la Psoriasi?
Anche l’argomento delle possibili relazioni tra lo stile di vita e la Psoriasi è particolarmente ampio. E noto che l’assunzione dell’alcol fa peggiorare la Psoriasi così come il fumo e l’assunzione della carne rossa. Al contrario l’olio di pesce e gli acidi grassi polinsaturi hanno svolgono un’azione benefica.
Quali sono i sintomi della Psoriasi?
Ricordo ancora quando su alcuni testi di dermatologia era scritto che i pazienti con Psoriasi sono asintomatici e già allora mi chiedevo come fosse possibile, osservando l’entità delle manifestazioni della malattia, che non avvertissero nulla.
Poi piano piano è stata prestata maggiore attenzione ai sintomi della Psoriasi e ormai tutti sono concordi che la Psoriasi si associa a prurito. L’entità del prurito può essere variabile da soggetto a soggetto.

Come si manifesta la Psoriasi?
La Psoriasi può manifestarsi come una macchia ma a volte anche come una papula squamosa, generalmente arrotondata con i bordi netti. A volte le lesioni della Psoriasi sono circondate da un alone biancastro, chiamato alone di Voronoff.
Le squame della Psoriasi sono biancastre o argentee, secche piuttosto grandi e spesse. In alcuni casi possono assumere l’aspetto di una valva di ostrica (Psoriasi ostracea) mentre la superficie è secca.
Le manifestazioni della Psoriasi si possono presentare un arrossamento in periferia che scompare alla vitropressione.
Il grattamento metodico delle squame le “sfarina”, come gocce di cera (segno della goccia) e durante tale grattamento poco prima che compaia il gemizio di sangue è possibile osservare una pellicola traslucida che si chiama pellicola di Duncan Bulckey, la quale si presenta aderente e se rimossa favorisce un fine stillicidio di sangue, chiamato segno di Auspitz o della rugiada sanguinante. Tale segno manca nella Psoriasi inversa e in quella pustolosa.
Le lesioni della Psoriasi possono essere isolate e il loro numero variabile da una singola manifestazioni a diverse, a volte veramente tante, magari anche confluenti tra loro, da ricoprire l’intera superficie corporea.
Le dimensioni delle lesioni della Psoriasi possono essere variabili. Ad esempio nella Psoriasi guttata possono essere anche di pochi millimetri oppure di qualche centimetro come si verifica nella variante nummulare o di decine di centimetri come accade nella forma a placche.
La Psoriasi è quasi sempre bilaterale e spesso anche simmetrica e si localizza elettivamente alle superfici estensorie delle articolazioni: gomiti, superficie ulnare, ginocchia, regione pre-tibiale, regione lombo-sacrale, cuoio capelluto, unghie. Spesso risparmia le aree fotoesposte mentre l’interessamento del volto è di solito associato a un tipo di Psoriasi resistente alle terapie.
Quanti tipi di Psoriasi esistono?
In termini medici si dice che la Psoriasi ha un notevole polimorfismo clinico per indicare che le varianti cliniche sono tantissime.
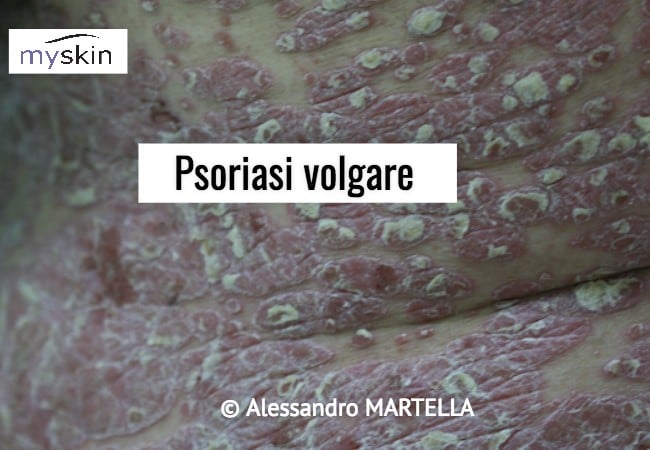
Psoriasi Volgare: come si manifesta
Si caratterizza per la comparsa di placche rotondeggianti o ovalari, a bordi netti, infiltrate, spesso simmetriche che si localizzano elettivamente alla superficie estensoria dei gomiti e delle ginocchia, regione lombo sacrale, cuoio capelluto e mani.
A livello del cuoio capelluto le placche possono essere singole ed isolate oppure confluire fino a coprire quasi completamente la testa a mo di casco. Quando ciò si verifica è sempre presente una linea di demarcazione precisa all’attaccatura dei capelli. Quando la Psoriasi si localizza a livello del cuoio capelluto è importante tener presente che non causa la caduta dei capelli i quali solo a causa della rimozione delle eventuali croste possono essere strappati.
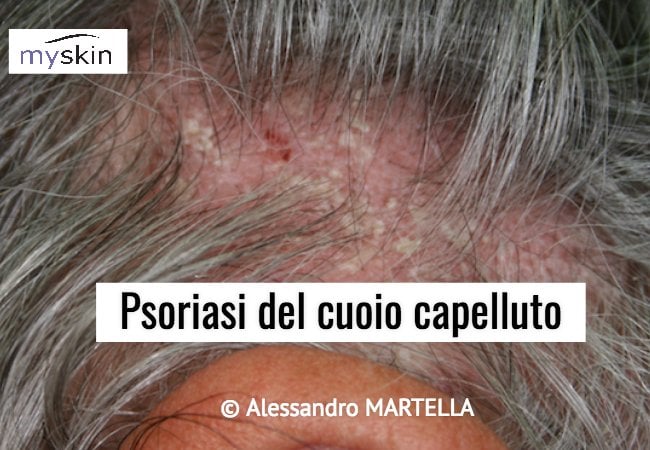
Quando la Psoriasi è presente anche a livello della nuca si associa ad intenso prurito che induce il grattamento forsennato che a sua volta favorisce la comparsa di una cute ispessita e ruvida, lichenificata simile alla cute dei pachidermi. Invece in sede retroauricolare è frequente la presenza di fessurazioni arrossate ed essudanti.
In alcuni casi la Psoriasi del cuoio capelluto si può associare alla Dermatite Seborroica e contemporaneamente possono essere presenti sia le manifestazioni dell’una sia dell’altra malattia. E’ il caso della Sebopsoriasi che presenta squame talora untuose, talora secche, modicamente aderenti, in genere all’attaccatura dei capelli e lievemente debordanti sulla fronte. La Sebopsoriasi può interessare anche le orecchie, le pieghe retroauricolari, la glabella, le sopracciglia, le pieghe nasogeniene, la regione presternali e il dorso a nella zona interscapolare. Secondo alcuni autori la Dermatite Seborroica rappresenterebbe uno stimolo irritativo per la trasformazione in Psoriasi, ovviamente nei soggetti predisposti
Una descrizione a parte merita invece la Pitiriasi Amiantacea, varietà morfologica più frequente nei bambini e nei giovani adulti, caratterizzata da ampie placche, fortemente adese al cuoio capelluto, inglobanti i capelli e di colorito bianco-asbesto.
Psoriasi palmo-plantare: come riconoscerla
Le lesioni appaiono ben definite, bilaterali e in genere di colore rosso vivo. A livello palmo-plantare la Psoriasi si può manifestare come un ispessimento (ipercheratosi) e fessurazioni ragadiformi più o meno dolenti. Le squame sono spesse e di colore biancastro al palmo e giallastre a livello dei piedi dove sono presenti nelle sedi sottoposte a pressione. Mancano le vescicole essudanti tipiche dell’eczema.
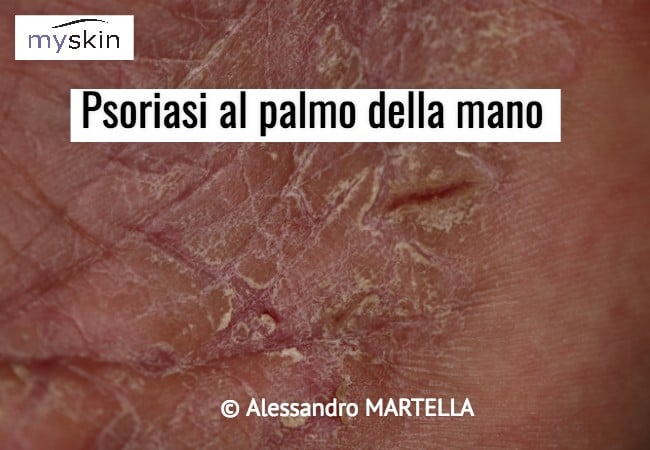
A volte possono apparire come lesioni circoscritte e ispessite o a forma di cono (chiodi psoriasici) e possono essere circondate da areola arrossata.
La Psoriasi del volto: come appare
E’ una forma rara. La diagnosi è facile quando sono presenti lesioni eritemato-desquamative, localizzate nelle sedi non seborroiche (guance e palpebre). Classico è l’interessamento del padiglione auricolare, e specialmente della conca, del meato acustico esterno, nonché dei solchi sopra e retro-auricolari. La diagnosi differenziale è con la Dermatite Seborroica che invece interessa le aree seborroiche.
La Psoriasi Eruttiva: cosa è
Esistono sostanzialmente due varianti quella guttata e quella nummulare.
- La Psoriasi guttata, chiamata anche a gocce, si caratterizza per la presenza di elementi papulosi di piccola taglia (1cm), puntiformi o lenticolari, scarsamente desquamanti, localizzati prevalentemente al tronco, con risparmio della regione palmo-plantare. Interessa il 2% di tutti i pazienti psoriasici. Se In alcuni pazienti non recidiva, una volta trattata, in altri può recidivare presentandosi come Psoriasi volgare
- La Psoriasi nummulare (a moneta) si presenta con papule eritemato-squamose più grandi (4 cm) di forma anulare, colore rosso intenso e localizzate al tronco e agli arti.
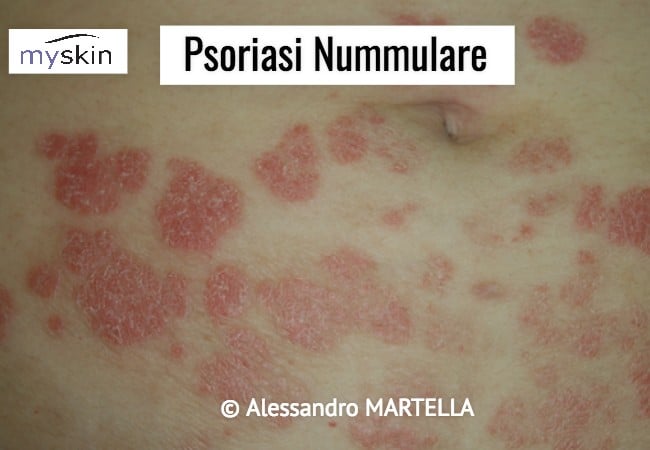
Sia la forma guttata sia quella nummulare possono estendersi fino ad interessare tutta la superficie corporea. La varietà guttata può ingrandirsi formando lesioni anulari, che confluendo possono originare lesioni serpiginose, mentre la nummulare può ingrandirsi lentamente sino a raggiungere dimensioni di una decina di cm, risolversi al centro ed assumere aspetti figurati tipo carta geografica.
Psoriasi Intertriginosa o Psoriasi Invertita: come si manifesta
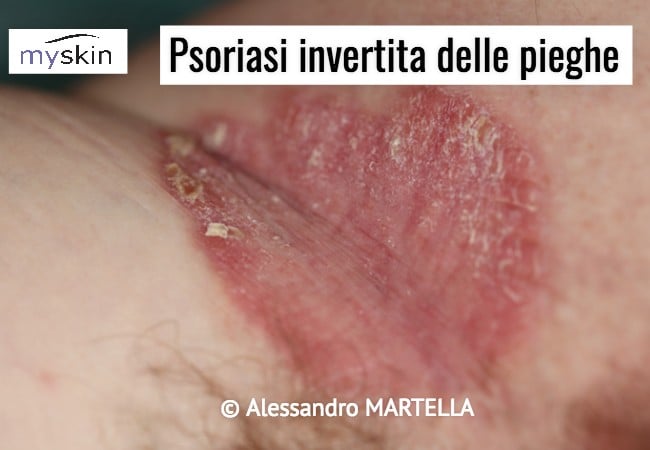
Le lesioni tipiche sono macule eritematose, lisce, lucenti, spesso macerate, prive di squame, localizzate nelle zone delle grandi pieghe, quali quelle ascellare, sottomammarie, addominale, inguinale, estendendosi anche sulla cute non intertiginosa, intorno alle pieghe.
La Psoriasi invertita è frequente nei soggetti obesi e/o diabetici. Si pensa che le infezioni da Candida Albicans giocano un ruolo inducente o scatenante.
Tra le pieghe del corpo possiamo annoverare anche l’ombelico che spesso è interessato dalla Psoriasi che assume l’aspetto di un’Onfalite orlata con squame giallastre ad impronta seborroica.
Mentre quando la Psoriasi si localizzata a livello delle dita dei piedi appare cerosa.
La diagnosi di Psoriasi invertita è facile quando esistono a distanza elementi psoriasici caratteristici. In caso contrario, la cronicità delle lesioni o la tendenza alle recidive devono attirare l’attenzione.
Psoriasi Eritrodermica: come appare
Esistono due varianti:
- Forma secca – PSO universale (o generalizzata). Interessa quasi tutto il tegumento con risparmio solo di alcune zone. Caratterizzata da una desquamazione particolarmente abbondante e da un modesto eritema. Risentimento generale: disidratazione, perdita di calore corporeo, perdita di proteine (dovuta all’ estesa desquamazione).
- Forma edematosa – Eritrodennia psoriasica
La pelle si presenta intensamente eritematosa, subedematosa (interessante tutta la superficie cutanea), finemente desquamante.
La Psoriasi eritrodermica si può accompagnare ad un aumento delle dimensioni dei linfonodi (linfoadenite superficiale generalizzata) ma anche a febbre, brividi, astenia, malessere generale, poliartralgia e spesso poliartrite. Talvolta possono essere presenti anche le manifestazioni cutanee della Psoriasi pustolosa e quando ciò si verifica la prognosi è più severa.
Se l’eritrodermia (l’arrossamento diffuso su tutto il corpo) persiste per alcuni giorni è molto probabile che si verifichi un abbassamento del valore dell’Albumina nel sangue (ipoalbuminemia) ma anche del ferro (iposideremia) del sodio (iponatriemia) che possono comportare uno scompenso cardiaco.
La Psoriasi eritrodermica si osserva generalmente a seguito di errori terapeutici (es. sospensione improvvisa della terapia steroidea mentre è raro che esordisca in questo modo fin dall’inizio.
Psoriasi pustolosa: come sono le pustole
E’ una forma di Psoriasi che può manifestarsi in forma localizzata oppure generalizzata.
- Psoriasi Pustolosa localizzata
Si manifesta al palmo e alla plantare e viene chiamata anche Psoriasi di Barber. Come indicato dal nome della malattia le pustole rappresentano la manifestazioni tipica.
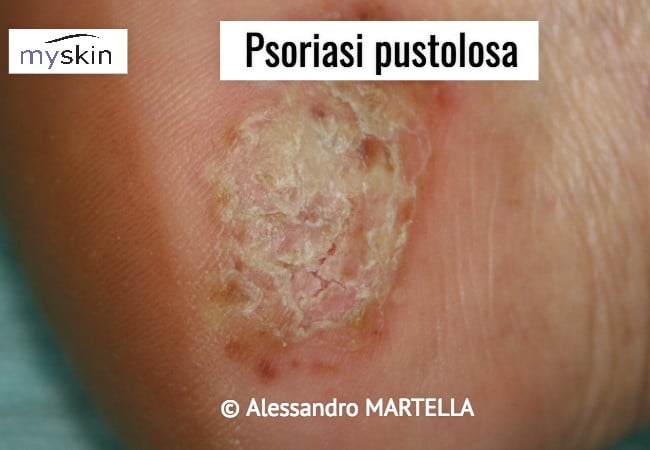
Tali pustolose sono di 2-4 mm e di colore bianco-giallastre, ben incassate nella cute della pianta del piede e appaiono come se fossero osservate attraverso un vetrino. Presentano un alone periferico rosso (eritematoso) e a volte la loro comparsa è preceduta da vescicole o vescico-pustole che si trasformano successivamente in papule ipercheratosiche-crostose e che poi essiccano in alcuni giorni.
E’ una forma di Psoriasi che esordisce a poussées senza cause apparenti e poi dopo una remissione per settimane o mesi tende a ricomparire. Spesso si associa ad intenso prurito.
La sede tipica della Psoriasi pustolosa è l’eminenza tenar ed ipotenar con possibilità di estensione al dorso della mano e al centro del palmo e della pianta. Predilige la regione mediale o il tallone mentre sono risparmiate le regioni distali delle dita delle mani e dei piedi.
Può provare bruciore e difficoltà della deambulazione e nell’uso delle mani. Colpisce prevalentemente le donne di età media.
- Acrodermatite continua suppurativa di Hallopeau
Si caratterizza per la presenza di pustole piccole su fondo eritematoso, come verniciato, localizzate alle falangi distali delle dita delle mani e dei piedi e particolarmente alla piega e al letto ungueale.
Spesso esordisce in seguito ad un trauma con la comparsa di una pustola peri- o sotto-ungueale non dolente localizzata su un unico dito, spesso della mano.
Le pustole, numerose e inizialmente di piccola taglia, confluiscono a formare laghi di pus, che si essiccano in croste, sotto lo e quali si formano nuove pustole.
La presenza di tali pustole subungueale possono portare alla distruzione della lamina ungueale fino a fenomeni di osteolisi responsabili di mutilazione dell’ultima falange.
Tale variante di Psoriasi si può associare ad una Psoriasi franca oppure evolvere in una forma pustolosa generalizzata.
- Psoriasi Pustolosa Generalizzata (P.P.G.)
In questo caso la pelle presenta un arrossamento diffuso associato a bruciore che si diffonde nell’arco di alcune ore fino ad interessare vaste aree di cute che appariranno di colore rosso fuoco. Successivamente compaiono, a gittate, numerose pustole superficiali, non follicolari, non acuminate, piatte, bianco-cremose, amicrobiche, della grandezza iniziale di una testa di spillo che vanno a punteggiare le aree eritemato-edematose.
Successivamente le pustole confluiscono e formano “laghi” ripieni di liquido purulento. Tutto ciò si verifica rapidamente in meno di un giorno. La rottura di tali “laghi” esita in ampie aree di erosione secondaria.
Le ondate di pustole possono susseguirsi. Appena un gruppo regredisce ne compare un altro.
Le sedi del corpo maggiormente interessate sono le superfici flessorie e la regione anogenitale. Oltre alle manifestazioni cutanee possono essere presenti lesioni alle mucosa orale dove le lesioni appaiono circinnate e la lingua profondamente fissurata (o plicata o scrotale) con aspetti tipici della “lingua a carta geografica” (annulus ntigrans).
Possibile anche la caduta dei capelli, tipo telogen Defluvium, e un distacco della lamina ungueale (onicolisi) dovuta proprio ai laghi di pus subungueali.
In circa il 30% dei casi si associa ad Artropatia psoriasica.
Dato l’importante ed esteso interessamento della cute la forma di von Zumbush si associa ead una compromissione dello stato generale, febbre elevata (39-40°C), dolori muscolari ( mialgie) e articolari (poliartralgie).
Anche in questo caso sono possibili le alterazioni degli elettroliti precedentemente descritti e dell’albumina con le medesime conseguenze di rischio per uno scompenso cardiaco
Le pustole della forma di von Zumbush, istologicamente, sono una pustola spongiforme, detta di Kogoj-Lapière per la presenza di neutrofili che si aggregano negli interstizi dei cheratinociti degenerati dello strato malpighiano superiore.
Anche in questo caso sono possibili le recidive e le remissioni che possono alternarsi per anni. Oppure può essere seguita nel tempo dalla comparsa di una Psoriasi volgare.
- Esiste poi una forma anulare, tipo Milian- Katchoura, considerata una varianete minore della P.P.G. di von Zumbush. Il suo esordio è subacuto e si caratterizza per la presenza di pustole localizzate su chiazze eritemato-edematose anulari, disseminate, che a volte somigliano all’ Eritema Anulare centrifugo.
L’evoluzione della malattia è spesso benigna e cronica.
- La Psoriasi eritematosa circinata ricorrente (di LAPIÈRE) è considerata una variante della forma anulare ed è caratterizzata dalla presenza di lesioni figurate orticariodi con poche pustole.
- Impetigo erpetiforme è una rara variante della Psoriasi pustolosa generalizzata. Compare nell’ultimo trimestre di gravidanza e/o si accompagna a ipoparatiroidismo. Si accompagna frequentemente a morte fetale o neonatale. Può evolvere fino al parto (e anche oltre) e può recidivare nelle successive gravidanze. Si pensa che il fattore scatenante sia il progesterone.
Psoriasi delle mucose: come si presenta
In generale è una forma rara che può interessare ad esempio il glande o il cavo orale.
Nel caso in cui la Psoriasi interessi il glande si manifesta come una chiazza ben delimitata, eritematosa, con modesta o assente desquamazione ch può estendersi alla lamina interna del prepuzio.
A livello del cavo orale invece è rarissima e si osserva soprattutto nel corso della Psoriasi pustolosa generalizzata (vedi)
Psoriasi ungueale: quali sono le alterazioni delle unghie
Le manifestazioni della Psoriasi delle unghie sono presenti nel 10-55% dei casi mentre raramente è isolata.
Più rara nel bambino e più frequente nella psoriasi artropatica (70%).
Le unghie delle mani sono più interessate rispetto a quelle dei piedi. Nella stragrande maggioranza sono interessate più dita.

E’ stato dimostrato che la gravità della Psoriasi ungueale non correla con la gravità delle manifestazioni cutanee della Psoriasi.
Le manifestazioni di onicopatia sono varie e dipendono dalla zona ungueale colpita.
| Pitting (unghia a ditale da cucito) | depressioni cupoliformi della lamina ungueale. Espressione di lesioni della matrice ungueale. |
| Chiazze salmone o di Gottron | chiazze a macchia d’olio con aree a contorni irregolari di colore giallo o rosa salmone, visibili attraverso la lamina trasparente. Sono un segno di onicolisi con inizio al centro dell’unghia. |
| Onicolisi | distacco della lamina dal letto ungueale, con letto ungueale squamo-cheratosico. |
| Ipercheratosi subungueale | accumulo di squame sotto la lamina ungueale sotto la porzione distale della lamina, dovuto ad interessamento del letto ungueale. |
| Anomalie di superficie | solchi trasversali (legate ad interessamento prossimale della matrice), incisure longitudinali e depressioni superficiali. |
| Leuconichie e perdita di trasparenza dell’unghia | dovute ad un coinvolgimento distale della matrice. |
| Emorragie a scheggia |
Psoriasi Artropatica o Artropatia Psoriasica: quando la Psoriasi si associa a dolori alle articolazioni
E’ una forma di Psoriasi che si associa ad Artrite infiammatoria con Fattore Reumatoide negativo.
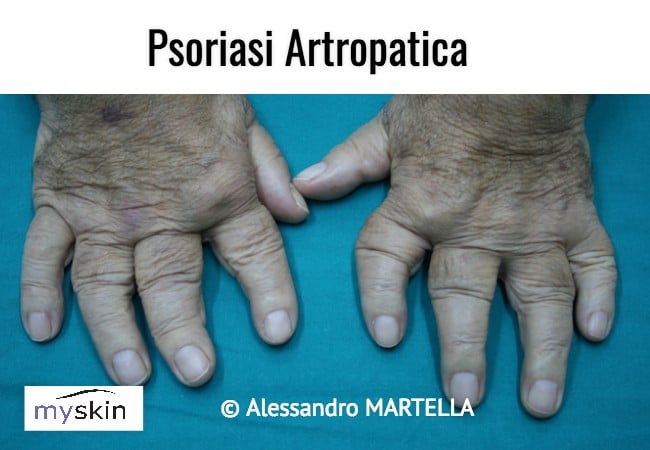
La Psoriasi Artropatica interessa il 5-9% dei pazienti con Psoriasi, una percentuale che sale anche al 30-40% nel caso in cui sia presente una forma severa di Psoriasi. Insorge tra i 30-50 anni e nel 75% dei casi i dolori articolari compaiono dopo le manifestazioni cutanee della Psoriasi mentre solo nel 15% le artralgie precedono le macchie cutanee. Infine solo nel 10% dei casi l’esordio dell’infiammazione articolare è concomitante alle manifestazioni sulla pelle.
La Psoriasi Artropatica si associa a HLA-B38, DR7. Un parallelismo è stato osservato tra DR4 e artrite severa, mentre la spondilite è associata all’HLA-B27.
Esistono diverse forme cliniche di Psoriasi Artropatica:
- Forma oligoarticolare asimmetrica
Nel 70% dei casi è presente interessamento interfalangeo distale, prossimale, metacarpofalangeo e formazione di dita a salsicciotto in caso di presenza di tenosinoviti.
E’ una forma simmetrica simil-reumatoide. Rappresenta il 15% dei casi.
- Forma con prevalente interessamento delle interfalangee distali
Presente nel 5% dei casi è caratterizzata da oligoartrite.
- Forma mutilante
Colpisce i soggetti tra i 20- 30 anni. Interessa le piccole articolazioni delle mani e dei piedi, con “distruzione ossee”.
- Forma spondilitica
Si verifica nel 5% dei casi e si a fenomeni erosivi e proliferativi ossi, documentabili solo con Rx. Caratterizzata da un andamento cronico, la prognosi è buona.
Psoriasi del Bambino: come si presenta e perché
Nel 15% dei casi insorge prima dei 10 anni e sono possibili tutte le forme:
- Psoriasi guttata
- Psoriasi spinulosica (con cheratosi follicolari) localizzata ai gomiti e alle ginocchia Del viso, in genere gettata o nummulare
- Psoriais palmoplantare
- “napkin” nella sede del pannolino.
Comorbidità della Poriasi: cosa significa
La Psoriasi non è solo una malattia della pelle e oltre, in alcuni casi associarsi a dolore e infiammazione articolare può associarsi anche anche ad altre patologie quali:
- Malattie autoimmuni (LES, LED, Pemligoide bollono, Vitiligine)
- Linfomi, Micosi Fungoide, Emopatie (la notevole frequenza della Psoriasi e la relativa rarità di tali associazioni sono da ritenere casuali).
Inoltre, più frequenti sono le associazioni della Psoriasi con le patologie cardiache, obesità e malattie metaboliche quali il diabete.
Chi soffre di Psoriasi spesso può anche avere il Diabete oppure bassi valori di Calcio nel sangue.
L’associazione tra la Psoriasi e il Diabete rientra nel capitolo molto ampio delle comorbità ovvero delle associazioni tra la malattia cutanea e altre patologie.
Tutto ciò sarebbe dovuto all’infiammazione cronica, presente nell’organismo, che si manifesterebbe sia con le manifestazioni tipiche della Psoriasi sia con altre malattie quali appunto il diabete e le malattie cardiache.
Il rischio di tale associazione aumenta con il passare degli anni che una persona soffre di Psoriasi.
Il sovrappeso e l’obesità se presenti sarebbero un’ulteriore fattore di rischio.
Quali sono le complicanze della Psoriasi
Nel caso in cui fosse presente una Psoriasi grave, quale la forma eritrodermiche, pustolosa e l’artropatica, il rischio maggiore sono le sovrainfezioni batteriche e da Candida albicans. Quest’ultima è più frequente alle pieghe e viene favorita dall’uso prolungato di cortisone per lunghi periodi.
Un’altra complicanza è l’Eczematizzazione, ovvero la comparsa di dermatite associata alla Psoriasi, dovuta spesso a cure locali mal tollerate. In questo caso saranno presenti squame psoriasiche-croste giallastre essudatizie accompagnate da prurito.
Infine, la Lichenificazione che, presente nelle lesioni di vecchia data, si manifesta con un ispessimento cutaneo.
Diagnosi differenziale della Psoriasi: quali sono le altre malattie che possono appare simili alla Psoriasi
Se la diagnosi della Psoriasi Volgare è spesso semplice, la situazione inizia a complicarsi quando invece è presente una delle diverse forme cliniche della malattia descritte sopra. Se a questo aggiungiamo che ci sono tante altre patologie che entrano in diagnosi differenziale intuite benissimo che per fare diagnosi di Psoriasi non basta avere solo le placche arrossate e squamose alle ginocchia o ai gomiti.

La diagnosi differenziale è la capacità di distinguere esattamente una cosa, come la mela rossa, da un’altra, quelle verdi.
Di seguito le patologie con le quali la Psoriasi, o alcune varianti cliniche
Sifilodermi secondari psoriasiformi
Si manifestano come papule rosso-rameiche diffuse al tronco o palmo-plantari, con disposizione anulare delle squame.
Inoltre, sono presenti placche alle mucose e un aumento di volume dei linfonodi (linfoadenomegalie.) E’ una condizione in cui gli esami per la Siflide risultano positivi.
Eczematidi Psoriasiformi
Chiazze eritemato-squamose pruriginose a limiti sfumati, localizzate alle pieghe, cuoio capelluto e, parte superiore del tronco.
Dermatite seborroica del cuoio capelluto
Spesso le manifestazioni possono essere simili e addirittura sovrapponibili. Entrambe caratterizzati da un arrossamento e dalla presenza di croste nel caso della Dermatite Seborroica sono tipicamente giallastre mentre nella Psoriasi biancastre. A volte però le manifestazioni sono tipiche dell’una e dell’altra forma e in questi casi si parla di Sebopsoriasi.
Pitiriasi Lichenoide cronica (Parapsoriasi guttata)
E’ caratterizzata da un polimorfismo eruttivo.
Tipica la presenza di una lesione papulosa, rilevata sul piano cutaneo con componente squamosa meno evidente e l’assenza di confluenza delle chiazze.
Presente una squama, definita “ad ostia” che si distacca in toto con un colpo di curette quando rimossa.
Pitiriasi rosea di Gibert
Tipicamente si manifesta con la comparsa di chiazze ben definite, rosse, finemente desquamanti, arrotondate od ovalari.
Presentano un margine eritemato-desquamativo e il centro più chiaro. Le sedi tipiche sono il tronco e radice degli arti. La Pitiriasi rosea di Gibert tende alla risoluzione spontanea in 6 settimane circa.
Pitiriasi rubra pilaris
Sono presenti lesioni psoriasiformi ai gomiti e spesso un’ ipercheratosi (ispessimento) palmo-plantare.
La diagnosi è facile se presenti papule cornee follicolari sulle chiazze oppure se il volto presenta il tipico aspetto “gessoso” dovuto alla fine desquamazione.
Acrocheratosi psoriasiforme paraneoplastica
Interessa le dita delle mani, dei piedi e il dorso del naso ed i padiglioni auricolari.
Si associa a tumore dell’apparato gastroenterico. E’ una forma clinica che deve essere distinta dalla Psoriasi pustolosa palmo-plantare.
Intertrigini
Tipiche dermatosi e dermatiti delle pieghe, carattetizzate da eritema e un aspetto lucido della pelle che appare umida. E’ una forma che va distinta dalla Psoriasi Invertita.
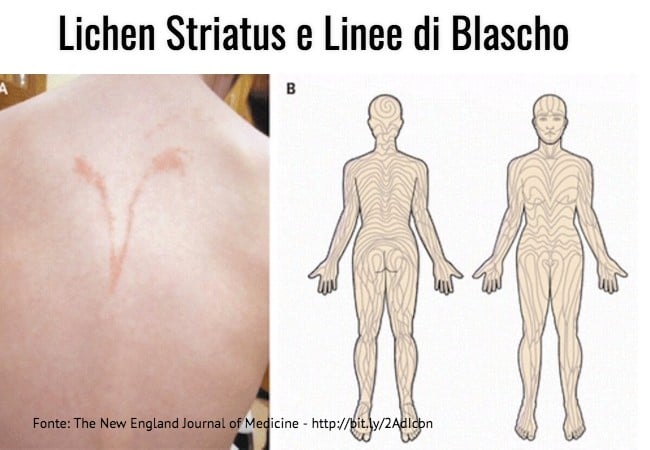
Lichen Striatus
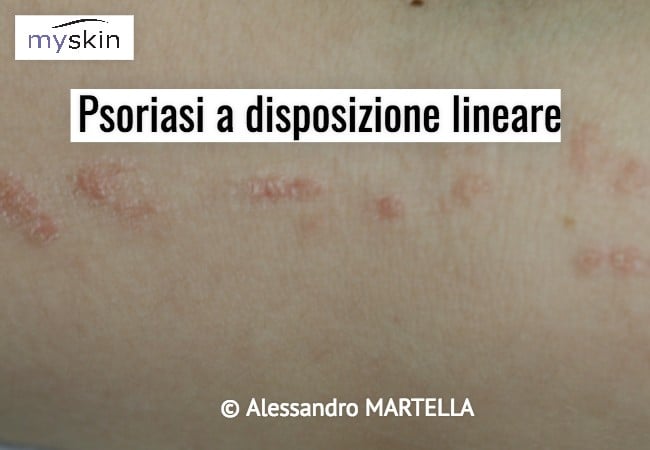
E’ una patologia in cui le lesioni seguono le linee di Blaschko e che scompare in alcuni mesi.
Entra in diagnosi differenziale con la Psoriasi a disposizione lineare.
Nevo epidermico verrucoso infiammatorio lineare
Segue le linee di Blaschko e compare precocemente. Ha un’evoluzione cronica ed è accompagnato da notevole prurito. Anche in questo caso deve essere essere distinto dalla Psoriasi a disposizione lineare.
Artrite reumatoide – Spondilite Anchilosante
Si associa a HLA-B27 ma anche a Rettocolite ulcerosa o morbo di Crohn, nonché a Psoriasi.
Entra in diagnosi differenziale con l’Artropatia Psoriasica che oltre all’interessamento delle articolazioni presenza lesioni cutanee o ungueali tipiche della Psoriasi.
Psoriasi: quali esami del sangue eseguire?
Se un paziente con Psoriasi esegue gli esami del sangue è probabile che siano presenti le seguenti alterazioni:
- Acido Urico aumentato (nel 50% dei pazienti).
- V.E.S. e proteina C reattiva aumentate
- Livello di IgA aumentato
- Titolo antistreptolisinico aumentato (solo nella Psoriasi guttata e nei pazienti con precedente infezione streptococcica).
Tuttavia tali indagini non sono determinanti per la diagnosi di Psoriasi.
Hai prurito intenso? Pensi di avere la Psoriasi?
La terapia della Psoriasi: quali sono le cure

In generale però si può suddividere il trattamento della Psoriasi in cure topiche, da applicare sulla pelle, sistemiche da assumere per bocca oppure tramite punture, fisiche tramite l’utilizzo di dispositivi di fototerapia.
In tutti i casi è necessario tener presente che per essere efficace la cura deve interferire e modulare il processo infiammatorio che è presente al di sotto della superficie cutanea e non limitarsi solo a migliorare l’aspetto estetico della pelle pensando ad esempio che sia sufficiente idratare la pelle!
Per fare ciò in alcuni casi potrebbe essere sufficiente l’applicazione di creme o altri prodotti sulla pelle mentre in altri la somministrazione di farmaci oppure terapie fisiche.
Di seguito un accenno sia ai trattamenti storici sia a quelli reali ma anche a quelli futuri per far intravedere la direzione verso la quale i progressi della medicina e della ricerca ci stanno portando per curare la Psoriasi.
Terapia topica della Psoriasi
Prima di tutto intuire benissimo che perché la cura topica sia efficace, una volta applicata sulla pelle deve penetrare al suo interno e ciò è favorito dall’assenza delle squame, motivo per cui se ce ne sono tante è importante adottare dei sistemi o delle procedure per rimuoverle. Tale fase si chiama decappaggio.
Terminato il decappaggio è possibile immaginare di applicare efficacemente topici quali creme, unguenti, lozioni ecc.. per la cura della Psoriasi.
Possono essere usate galeniche, ovvero preparazioni magistrali del farmacista (molto usate in passato) o prodotti già disponibili in commercio.
- Vaselina alba e Acido salicilico
Si tratta di prodotti che hanno sostanzialmente un’azione emolliente e che nei casi più semplici sono a base di Vaselina Alba associata ad Acido Salicilico in concentrazione variabile 5-10% e raramente maggiori. L’obiettivo di tali preparazioni è il decapaggio (l’allontanamento delle squame), necessario per il successo di ogni terapia locale.
Tali preparazioni non usare nei casi di Psoriasi delle pieghe o mucos che di solito non sono caratterizzate dalla presenza di squame ma anche perché favorirebbero un elevato assorbimento di acido salicilico che potrebbe creare dei problemi come descritto di seguito.
Gli effetti collaterali di tale approccio possono essere il salicilismo. Proprio per questo è necessario prestare molta attenzione nella concentrazione di acido salicilico presente nelle preparazioni da far somministrare agli anziani e ai bambini. In questi casi sono da considerarsi sicure quelle preparazioni a base di acido salicilico con concentrazione che possono variare da 0,5¬1%.
- Topici a di catrame minerale (coaltar) o vegetale (es olio di cade e di ginepro)
Impiegati a concentrazione 3-5%, per cicli di 30 gg hanno una finalità simile a quella precedente
Effetti collaterali: irritazione e follicolite.
- Topici a base di ditranolo (concentrazione 0,5-4%)
La finalità è sempre la medesima ma devono essere applicati per 30 minuti, per cicli di 30 giorni.
Il ditranolo è un derivato della crisarobina (araroba gialla) estratto della corteccia dell’ Audira araroba, pinte presente in Sud America ed in Asia Meridionale.
La crisarobina era nota inizialmente come polvere di Goa, perché esportata per la prima volta dal Brasile alla colonia portoghese di Goa.
Inizialmente, in India tale sostanza veniva utilizzata nella terapia della tigna quando per caso alcuni pazienti con Psoriasi, scambiati per tigna, furono erroneamente trattati con crisarobina ci si rese conto della sua efficacia anche in questa patologia.
Effetti collaterali: irritazione cutanea.
Da tener presente anche che il ditranolo macchia gli abiti, le lenzuola e la cute del paziente. Tali macchie indotte dal ditranolo scompaiono entro 10 giorni dalla sospensione della terapia.
- Derivati sintetici della vit.D3 (calcipotriolo, tacalcitolo)
Hanno una risposta più lenta, rispetto ad esempio a quella del cortisone, ma perdura maggiormente nel tempo. Di solito si consiglia di applicarlo 2 volte al giorno per 6-8 settimane.
In particolare il Calcipotriolo agisce inducendo la differenziazione dei cheratinociti, inibendo la iperproliferazione, svolgendo un’azione antiinfiammatoria e immunomodulante. E’ un attivo che è possibile associarlo al Corticoterapia per contenere gli eventuali fenomeni irritativi così come anche alla fototerapia, alla Ciclosporina.
Invece, il Tacalcitolo che ha un meccanismo d’azione simile al Calcipotriolo è maggiormente efficace nel trattamento a breve termine ed è consigliato maggiormente nella Psoriasi in chiazze.
Se usato per trattare la Psoriasi del viso o delle pieghe è meno irritante del Calcipotriolo
Il Calcitriolo (1-alfa,25-diidrossivitamina D3) è la forma attiva della vitamina D3 ed è in grado di inibire la proliferazione dei cheratinociti, di stimolare la maturazione delle cellule che ricordo nella Psoriasi è incompleta.
Inoltre, ha un’azione immunosoppressiva. Anche in questo caso si consiglia di applicarlo 2 volte al giorno e data la sua tollerabilità può essere consigliato, se necessario, applicarlo per periodi di tempo maggiori
Il Cortisone ha un’azione anti-infiammatoria e citostatica.
Impiegati per localizzazioni particolari: viso, genitali, pieghe e soprattutto se la Psoriasi si presenta particolarmente infiammata
In commercio esistono preparazioni associate all’acido salicilico, da utilizzare se è necessario anche il decappaggio delle placche, così come sono disponili diverse formulazioni (creme, unguenti, lozioni, ecc..) in base al tipo di lesioni e alla sede del corpo da trattare.
- Calomelano (protocloruro di Hg)
Di solito è un unguento al 5-10%.
Indicato per ridurre le placche al cuoio capelluto oppure quelle delle pieghe.
- Eosina al 2% in soluzione acquosa o idroalcolica
Indicata sia per le lesioni delle pieghe per la sua azione antimacerante e cheratoplastica sulle ragadi, sia per la Psoriasi pustolosa generalizzata.
- Tazarotene
- Tacrolimus
Farmaco indicato per la Dermatite Atopica, nel caso della Psoriasi si tratterebbe si una cura off label, ovvero fuori indicazione ministeriale.
Terapia fisica per la Psoriasi
Per terapia fisica s’intende l’uso di sistemi che utilizzano i raggi UV per la cura della Psoriasi soprattutto quando la malattia interessa più del 50% della superficie del corpo.
Anche in questi casi nel corso degli anni i trattamenti si sono evoluti passando dall’utilizzo di un tipo di lunghezza d’onda ad un altro, da un protocollo ad un altro, da una combinazione di cure ad un’altra.
Di seguito, schematicamente segnalo quelli che sono stati alcuni approcci in voga in passato e quelli attuali.
- regimedi Goeckerman
Trattamento basato sull’associazione di catrame e UVB
- schema di Ingram
Associazione di ditranolo e catrame e UVB
- UVB a banda stretta (lampada TL-0I che emette nella banda 311-313 nm)
Trattamento di fototerapia che riduce il rischio di eritema (arrossamento della pelle del paziente). Nel 80% dei casi, i risultati si osservano dopo 15-20 sedute di fototerapia con UVB a banda stretta. E’ un trattamento particolarmente indicato per la Psoriasi guttata.
- PUVA: fotochemioterapia che prevede l’associazione di sostanze fottoattive quali gli Psoraleni e UVA.
Trattamento poco o per nulla usato oggigiorno, consiste nella somministrazione di una sostanza (Psoralene 8 o 5 MOP) alla dose di 0,6-0,8 mg/Kg/die, 2 ore prima dell’esposizione agli UVA, oppure può essere usato topicamente come applicazioni locali.
La dose degli UVA viene modulata in base al fototipo della persona e di seduta in seduta fino al raggiungimento di una dose di mantenimento
Terapia sistemica della Psoriasi
Indicata quando la Psoriasi è estesa sulla superficie cutanea oppure quando non è possibile eseguire la terapia fisica oppure in tutte quelle altre situazioni cliniche in cui il dermatologo ritiene possa essere l’approccio migliore per il paziente.
Gli approcci sono differenti e se all’inizio si puntava solo ad agire sull’infiammazione della malattia, in maniera aspecifica, e sulla replicazione cellulare, oggigiorno via via che vengono identificati e isolati i singoli meccanismi che concorrono nel determinare, scatenare e far peggiorare la Psoriasi ci si sta spostando e avviando sempre più verso una terapia target con anticorpi monoclonali e non solo che agiscono selettivamente su singoli e ben definiti bersagli: citochine, recettori, …
Ad ogni modo, come accennato sono possibili diverse soluzioni:
- Retinoidi aromatici (etretinato, 13-cis-retinoico)
Il dosaggio può variare da 0,3 a 1 mg al giorno per ogni Kg di peso corporeo. Partiolarmente indicati per la Psoriasi pustolosa palmo-plantare e quella generalizzata.
Tra gli effetti collaterali è fondamentale ricordare la teratogenicità, motivo per cui è necessario usare misure contraccettive nelle donne in età fertile. Possibili durante il trattamento alterazioni metaboliche a carico dei trigliceridi, del colesterolo e della funzione epatica da monitorare periodicamente con gli esami del sangue.
- Acitretina
Indicata anche in questo caso soprattutto per la Psoriasi pustolosa, il dosaggio varia da 30-50 mg al giorno.
- Ciclosporina A
Farmaco immunomodulante e immunosoppressore il cui dosaggio al giorno può variare dai 3 ai 5mg per ogni Kg di peso corporeo.
Indicata in caso di Psoriasi in cui la componente infiammatoria è particolarmente marcata, è necessario prestare attenzione alla funzionalità renale e all’ipertensione arteriosa. Durante il ciclo di trattamento
Altri possibili effetti collaterali descritti possono essere: ipertricosi, iperseborrea, ipertrofia gengivale, ginecomastia
- Antimetabolici (Methotrexate)
Efficace in tutte le forme di Psoriasi, in particolare per quella artropatica, è usato solo nei casi selezionati. Anche in questo caso il dosaggio per la somministrazione è variabile e deve essere associata sempre all’acido folico per contrastare i possibili effetti collaterali a livello renale.
Ha un’azione: antimitotica e immunosoppressiva.
Teratogeno dei primi tre mesi di gravidanza mentre negli uomini può causare oligospermia. (non usare negli uomini)
- Farmaci biologici
Rappresento la più recente frontiera nella cura della Psoriasi e i farmaci attualmente disponibili sono tanti e lo saranno sempre di più. Come accennato prima, è necessario tener presente che a differenza degli approcci appena descritti, quest’ultimi si differenziano notevolmente perché si limitano ad agire in maniera selettiva su un solo bersaglio che potrebbe essere ad esempio una delle citochine, che abbiamo visto, oppure ad esempio su un recettore per bloccare selettivamente specifici meccanismi alla base dell’induzione, amplificazione e mantenimento della Psoriasi.
Questo nuovo approccio selettivo mira, riuscendo il rischio di possibili effetti collaterali per il paziente, ad agire in maniera selettiva.
- Approccio psicologico nella Psoriasi
Infine, un aspetto per me centrale nella gestione del paziente con Psoriasi, così come ovviamente per il paziente in genere: tenere presente che di fronte abbiamo una persona che soffre di una malattia e non invece che una malattia.
Nel caso della Psoriasi, l’impatto della malattia può essere rilevante da un punto di vista psicologico, aspetto che è necessario cogliere. Per valutare quanto è grave e importante tale impatto esistono diversi metodi e approcci.
Soffri di Psoriasi? Controlla l’impatto sulla tua qualità di vita con il protocollo GRAVE di Myskin!
Conclusioni
In sintesi 3 solo messaggi che mi piacerebbe, da dermatologo, rimassero ben saldi e chiari.
- La Psoriasi non è un problema estetico ma una patologia complessa che non si limitata solo alla pelle ma può associarsi anche a diverse altre malattie internistiche.
- La Psoriasi non è solo quello che si vede ma anche l’impatto psicologico sulla persona e sulle sue relazioni
- Curare la Psoriasi non significa eliminare le squame e idratare la pelle ma agire ad un livello più profondo e oggi sempre più mirato che agisce sulle cause del problema, motivo per cui lo scrivo chiaramente sconsiglio il fai da te.




